大腸がん早期発見のために。検査の種類と流れを徹底解説

大腸がんは日本国内において罹患者・死亡者ともに年々増加している深刻な病気です。特にがん全体の中でも大腸がんの割合は高く、性別問わず多くの人が日々そのリスクと隣り合わせと言えます。
初期段階では自覚症状がほとんど現れず、便や肛門周辺、腸の異常も気づきにくいことが多いため、早期発見による治療・予防が極めて重要とされています。
この記事では、大腸がん検査の必要性や検診・検査を受けるべき対象、主な検査の流れ、結果の見方や陽性判定後の対策、精密検査や費用・保険について詳しく解説します。
正しい知識を身につけることで、ご自身と大切な家族の健康維持、予防、より良い医療選択へとつなげてください。
大腸がん検査の重要性

大腸がん検査はなぜ必要?
日本では大腸がんの発症率が右肩上がりで推移しており、現在では臓器別がんの中で罹患者数最多・死亡者数も上位を占めています。
厚生労働省や自治体、主要な医療機関も大腸がんの早期発見・早期治療を強く推奨しており、定期的な検診や検査の受診が「自分の命を守る」最も重要な手段です。
大腸がんは、がん組織やポリープなどの良性腫瘍が、大腸や直腸の粘膜内部で知らず知らずのうちに進行してしまうことが多いです。
腸の病変や小さな出血は肉眼では判断できず、初期の時点ではほぼ無症状の方が大半となります。
しかし検診や検査を通じて異常細胞やポリープ、内部病変を早い段階で発見できれば、手術や内視鏡治療で根治できる症例は非常に多いです。
再発や転移も防止しやすく、予後も格段に良くなります。
検査の対象となる年齢とは
大腸がんは特定の年齢・性別に限らず誰もがかかりうる病気ですが、特に発症リスクが高まるのは40歳を過ぎた頃からです。
日本のがん検診ガイドラインでも40歳以上の男女を対象に、毎年の便潜血検査受診が推奨されています。
加えて女性では、大腸がんによる死亡率が近年増加傾向にあることも報告されています。
リスク要因は年齢のほか、食生活の欧米化、運動不足、肥満、遺伝(家族歴)、既往歴(良性ポリープなど)も挙げられます。
特に家族に大腸がん・ポリープ歴のある方は若年からでも定期検査が必要な場合があり、主治医と相談することが望ましいです。
大腸がん検査の基本的な流れ

初診から検査までの流れ
大腸がん検査は、まず簡易的なスクリーニングである便潜血検査から始まり、必要に応じて内視鏡検査へ進むのが一般的です。
ここでは、医療機関で受ける際の基本的な流れをご紹介します。
1.問診(既往歴・生活習慣・家族歴の確認)
医師が現在の症状や生活習慣、家族に大腸がんの既往があるかなどを確認します。
この段階でリスクが高いと判断されると、最初から内視鏡検査を提案されることもあります。
2.初期スクリーニングとして便潜血検査の案内
まずは便に血液が混じっていないかを調べる便潜血検査を行います。
一般的には2日分の採便を行う「2日法」が用いられます。
3.便採取キットの説明・配布
採便方法や注意点の説明を受け、専用キットを受け取ります。
採便は自宅で行うことが多いですが、施設内で実施できる場合もあります。
4.検体の提出
採取した便を医療機関へ提出します。提出方法や期限は医療機関によって異なります。
5.検査機関での分析
提出された検体は検査機関で分析され、便に微量の血液が含まれているかを調べます。
6.結果説明と次のステップ
結果が陰性の場合は、定期的な検査を継続します。
陽性の場合は、より詳しく調べるために大腸内視鏡検査などの精密検査が案内されます。
検査結果がわかったら
便潜血や血液検査など初期検査の結果は通常、数日~1週間ほどで判明します。
「陰性」と判定されれば、その時点で明らかな血液混入やがんの兆候は認められませんが、検査精度や間欠性出血のため毎年継続することが重要です。
一方「陽性」判定となった場合は、「大腸内のどこかで出血が起きている」状態が疑われ、消化器内科や外科での精密検査が勧められます。
大腸ポリープや良性腫瘍、炎症、稀に痔核(痔)などが原因のケースもありますが、重大ながんが隠れている可能性もあるため、必ず指示に従い早期に再検査を受けましょう。
大腸がんの主な検査方法
便潜血検査
便潜血検査は最も一般的な大腸がん検診方法です。「便の中に潜む血液」を検出することで、腸管の異常や早期がん、ポリープをスクリーニングします。
多くの場合、2日分の便サンプルを専用の棒や容器で採取し、専用キットで検体を提出します。食事制限や薬の一時中止が不要な点、家庭で簡便に行え患者の心理的・身体的負担が少ない点が大きなメリットです。
検査結果が「陽性」の方は大腸のどこかで何らかの出血源があると考えられますが、必ずしもがんであるとは限りません。痔や炎症、良性腫瘍でも陽性となることがあり、必ず内視鏡などの二次・精密検査が必要となります。
「陰性」でも定期的な受診継続が大切です。
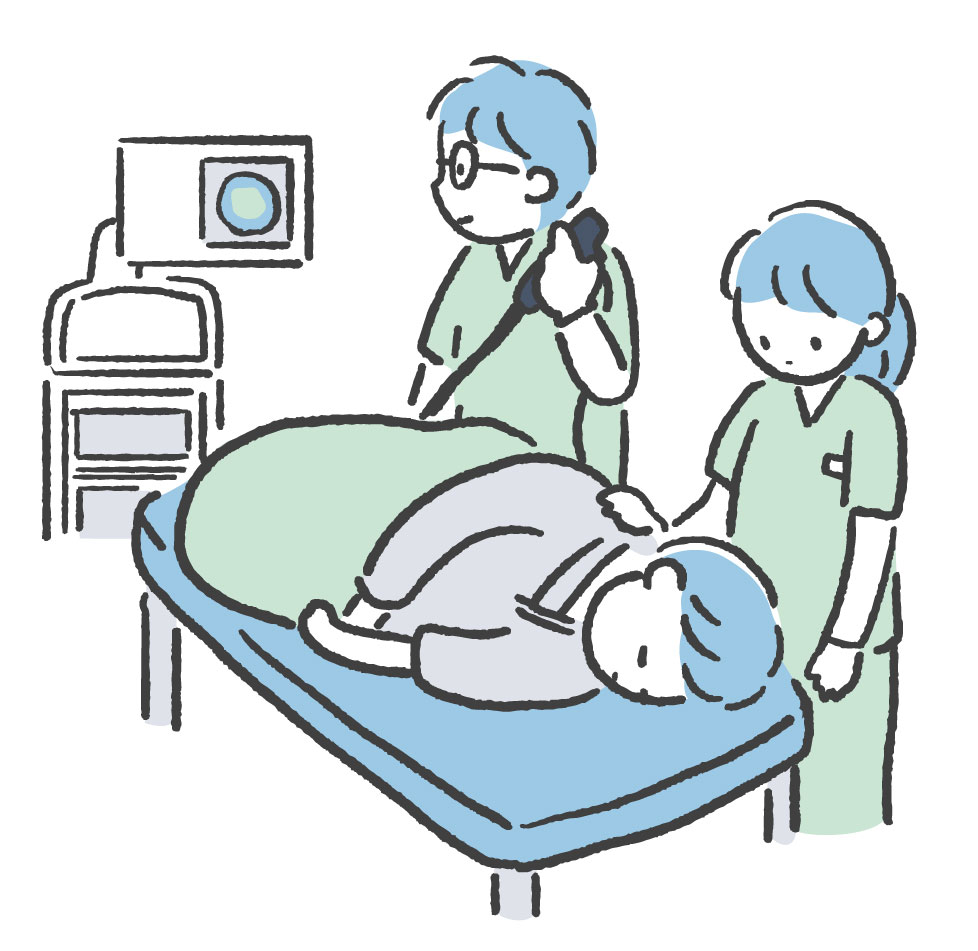
大腸内視鏡検査
大腸がんの早期発見・予防のために、内視鏡検査は非常に有効です。
この検査は、肛門から柔らかいスコープを挿入し、大腸全域の粘膜やポリープ、病変を直接観察できます。
検査前日からは消化のよい食事を摂り、指示された下剤や腸管洗浄液で腸内をきれいにします。
清潔な腸を保つことで、ポリープやがん、良性腫瘍などの細かな異常も見逃しません。
検査当日の流れは以下の通りです。
・受付後、検査着に着替えます。
・医師や看護師から検査の説明を受け、必要に応じて鎮静剤や鎮痛剤の投与を受けます。
・リラックスした状態で、スコープを肛門から挿入し、大腸全体を観察します。
・ポリープや異常が見つかった場合は、その場で切除や組織の採取が行われることがあります。
・検査終了後は体調を確認し、鎮静剤を使用した場合はしばらく安静にします。
※検査前には、腸をきれいにするための下剤を飲む「前処置」が必要です。
検査そのものは20~30分ほどで終わり、痛みへの配慮もあります。
がんの早期発見は命を守る第一歩。検査に不安がある場合は、遠慮せず医師へ相談してください。
前向きに検診を受けることが、ご自身の健康維持につながります。
注腸造影検査(バリウム)
バリウム注腸造影検査は、肛門からバリウム造影剤と空気を注入し、大腸全体の状態や腸粘膜の病変をX線で観察する検査です。
がんや大腸ポリープ、腫瘍による変化、狭窄などを画像で確認でき、検診や診断に役立ちます。
内視鏡検査と異なり、直接カメラで腸内部を観察・組織採取することはできませんが、内視鏡挿入が難しい場合や、内視鏡検査に不安を感じる患者さまには有効な選択肢となります。
当日の流れは以下の通りです。
・検査前日に下剤を服用し、大腸をきれいにします。
・受付後、検査着に着替えます。
・医師や技師から検査の説明を受けます。
・肛門からチューブを挿入し、バリウムと空気を注入します。
・体の向きを変えながらX線撮影を行います。
・検査後、バリウムを排泄するための下剤が処方されます。
バリウム注腸造影検査は、現在も一部の医療機関で実施されています。
精密検査として保険適用も可能ですが、近年は大腸内視鏡検査が主流となっており、バリウム検査は内視鏡が難しい場合の選択肢として利用されることが多くなっています。
検査方法にはそれぞれ特徴があるため、専門医と相談し、自分に合った方法で早期発見を目指すことが大切です。
精密検査

CT検査とMRI検査の違い
CT検査(コンピュータ断層撮影)は、X線を用いて大腸や骨盤、腹部の断面画像を得て腫瘍の位置や広がり、リンパ節や肝臓など他臓器への転移有無を詳細に把握します。
造影剤を使うことで血管や組織の状態も明瞭になります。
MRI検査(磁気共鳴画像)は、強力な磁場とラジオ波により、CTでは得られない軟部組織のコントラスト画像や、腫瘍の内部構造、周囲への浸潤・転移を非侵襲的に調べるのに適しています。
どちらも大腸がんのステージ分類や術式選択、経過観察に欠かせません。
PET検査の役割と重要性
PET(陽電子放射断層撮影)検査は、ブドウ糖に似た放射性薬剤を体内に注射し、がん細胞などエネルギー消費の大きい部位を全身3D画像で映し出す検査です。
大腸がんがリンパ節や肝臓、肺など全身へ転移・再発していないかを精密にチェックできます。
PET/CTやPET/MRIなど最新機器では、全身のがん分布や微小転移も一度に撮影でき、治療方針の決定や手術適応、術後経過の判定といったさまざまな場面で利用されます。
腫瘍マーカー検査の意義
腫瘍マーカー検査は主に血液から行い、CEA・CA19-9などのタンパク質や遺伝子異常を調べる方法です。
一定値を超えるとがんの疑いが高まりますが、あくまでも「がんの存在を示唆する指標」に過ぎず、胃がんや膵臓がん、良性の腫瘍、慢性炎症でも上昇することがあります。
したがって腫瘍マーカーは「単独で診断確定できない」ため、画像検査や内視鏡検査、生検との組み合わせで診断の精度を高め、治療効果や再発監視にも使われています。
大腸がん検査の費用

各検査の費用の目安
大腸がん検査にかかる費用は、検査の種類や医療機関、追加処置の有無によって変動します。
ここでは、一般的な保険診療(自己負担3割の場合)を基準としたおおよその費用をご紹介します。
ただし、実際の金額は医療機関や患者様個人の状況によって異なりますので、受診前に確認しておくと安心です。
• 便潜血検査:数百〜1,500円程度
• 大腸内視鏡検査
検査のみ:5,000〜10,000円程度
ポリープ切除あり:10,000〜30,000円以上になることがあります
• バリウム注腸造影:4,000〜6,000円程度
• CT・MRI検査:5,000〜15,000円程度(造影剤の使用などで変動)
• PET検査
自費:10〜20万円程度
保険適用:20,000~40,000円程度。特定のがんに限り対象となります
• 腫瘍マーカー検査:1項目1,000〜2,000円程度
※ 医療機関や診療項目、追加検査・組織生検の有無で変動します。
保険適用の条件と注意点
大腸がん検診・検査の大部分は健康保険適用となっていますが、「症状がある」「陽性判定」「医師の指示がある」など一定の条件が必要です。
職域や自治体の集団検診、二次精密検査も基本的に保険内です。
PET検査など一部自費となる項目や、オプション追加検査、最新検査技術の場合は事前確認・相談が重要です。
大腸がん検査の受診頻度とタイミング

年齢別の受診推奨頻度
日本の指針では40歳以上の男女は「年1回」の便潜血検査が基本推奨です。
大腸ポリープや既往歴のある方は、医師によるフォローのもと、より短い間隔(1〜数年ごと)での大腸内視鏡検査による経過観察が一般的とされています。
家族歴のある場合やハイリスク群、症状のある場合は受診頻度が高くなります。 近年は在宅検査キットや郵送検査も登場し、より定期的な受診がしやすくなりました。
症状がある場合の受診タイミング
大腸がんは初期段階では自覚症状が乏しいことが多い一方、進行に伴ってさまざまな体の変化が現れることがあります。
以下のような症状が続く場合は、定期検診の時期に関係なく、早めに医療機関へ相談することが大切です。
・血便(赤・黒・コーヒー色など)
便に血が混じる場合は、痔など別の原因であることもありますが、大腸の異常が隠れている可能性もあります。
色の違いによって出血部位が異なることもあるため、早めの受診が安心につながります。
・原因不明の体重減少
食事量が変わっていないのに体重が減る場合、体のどこかで負担がかかっているサインの可能性があります。
継続する場合は医療機関で相談しましょう。
・慢性的な下痢や便秘、便通異常の持続
一時的な体調不良ではなく、数週間以上続く便通の変化は、大腸の働きに何らかの影響が出ている可能性があります。
特に「いつもと違う」と感じる変化は見逃さないことが大切です。
・腹部膨満・しこり・痛み
お腹の張りや違和感、触れるしこりなどは、大腸の通過障害や炎症など、さまざまな原因が考えられます。
症状が続く場合は早めの相談が安心です。
・貧血や倦怠感
大腸の異常による慢性的な出血が続くと、貧血につながることがあります。
疲れやすさや息切れなど、日常生活での変化を感じたら受診を検討しましょう。
これらの症状は必ずしも大腸がんを意味するものではありませんが、早期に相談することで原因を明らかにし、必要な検査につながりやすくなります。
また、術後や治療中の方は、医師の指示に従って定期的な経過観察を受けることが重要です。 指示された間隔を守ることで、再発や新たな変化の早期発見につながります。
資料を請求する ▶ 詳しくはこちら
おわりに
大腸がんは、早期発見・早期治療によって「ほぼ根治が可能」とも言われ、定期的な大腸がん検診や便潜血検査が自分と家族の健康、命を守る最善策です。
無症状でも検査を受ける意義は大きく、一番始めやすい便潜血検査や、必要に応じた大腸内視鏡、画像診断、腫瘍マーカーなどを組み合わせて適切な診断・治療につなげてください。
検査や治療に関して不安や疑問がある場合は、遠慮せず医療スタッフや専門医へ相談しましょう。
「恥ずかしい」「怖い」「費用が心配」など不安を感じるのは自然なことですが、がん検診は決して特殊なことではありません。
近年の医療現場は患者の負担・不安やプライバシーに十分配慮し、鎮静剤や最新技術も進化しています。
職場や自治体の検診は積極的に活用し、早期発見・早期治療に結びつけてください。
最後に、正しい知識と行動が人生と家族を守ります。年齢・性別を問わず、一人ひとりにとって最適ながん対策を今日から始めましょう。

















